|
 |
| Ann Optom Contact Lens > Volume 22(3); 2023 > Article |
|
Abstract
Ēśäņ×¼Ļ╣īņ¦Ć Ļ│Ąļ¦ēļĀīņ”łļŖö ņŗ¼ĒĢ£ ņĢłĻĄ¼ Ēæ£ļ®┤ ņ¦łĒÖś ĒÖśņ×Éļōżļ¦īņØä ņ£äĒĢ£ Ēü░ ņé¼ņØ┤ņ”łņØś ņ░®ņÜ®Ļ░ÉņØ┤ ļČłĒÄĖĒĢ£ ļĀīņ”łļĪ£ļ¦ī ņĢīļĀżņĀĖ ņ׳ļŖö Ļ▓āņØ┤ ņé¼ņŗżņØ┤ļŗż. ņĄ£ĻĘ╝ ļÅÖņ¢æņØĖņØś Ļ░üļ¦ē ļ░Å ņĢłĻ▓Ć ĒśĢĒā£ļź╝ Ļ│ĀļĀżĒĢ£ 14-16 mmņØś Ļ│Ąļ¦ēļĀīņ”łĻ░Ć ņåīĻ░£ļÉ©ņŚÉ ļö░ļØ╝ ļŗżņ¢æĒĢ£ Ļ░üļ¦ē ņ¦łĒÖś ĒÖśņ×ÉļōżņØä ļīĆņāüņ£╝ļĪ£ Ļ│Ąļ¦ēļĀīņ”łļź╝ ņ▓śļ░®ĒĢśļŖö Ļ▓āņØ┤ Ļ░ĆļŖźĒĢ┤ņĪīļŗż. ņŗ¼ĒĢ£ ņĢłĻĄ¼ Ēæ£ļ®┤ ņ¦łĒÖś, ņøÉņČöĻ░üļ¦ē, Ļ░üļ¦ēņØ┤ņŗØ Ēøä ļČłĻĘ£ņ╣Ö ļé£ņŗ£ ĒÖśņ×ÉļōżņØś Ļ▓ĮņÜ░ Ļ│Ąļ¦ēļĀīņ”ł ņ░®ņÜ® Ēøä ņŗ£ļĀźņØś ĒśĖņĀäņØä ļ│┤ņśĆļŗż. ļ│Ė ņóģņäżņŚÉņä£ļŖö Ļ│Ąļ¦ēļĀīņ”łņŚÉ ļīĆĒĢ£ ņäżļ¬ģĻ│╝ ĒĢ©Ļ╗ś Ļ│Ąļ¦ēļĀīņ”łņØś ņĀüņØæņ”Ø ļ░Å Ļ│Ąļ¦ēļĀīņ”ł Ēö╝Ēīģ ļ░®ļ▓ĢņŚÉ ļīĆĒĢ┤ ļŗżļŻ©Ļ│Āņ×É ĒĢśņśĆļŗż.
Abstract
To date, scleral contact lenses have been known only as large-sized contact lenses with an uncomfortable fit, intended exclusively for patients with severe ocular surface diseases. However, with the recent introduction of scleral contact lenses ranging from 14 to 16 mm, designed considering the corneal and eyelid shapes of Asians, it has become possible to prescribe scleral contact lenses for a broader range of corneal disease patients. Patients with severe ocular surface diseases, keratoconus, and irregular astigmatism post-corneal transplantation have shown visual improvement after wearing scleral contact lenses. In this review article, we aim to discuss scleral contact lenses, including their indications and fitting methods.
Ļ│Ąļ¦ēļĀīņ”łļŖö Ļ│Ąļ¦ē ļČĆņ£äņŚÉ ņØśĒĢ┤ ņ¦Ćņ¦ĆļÉśļ»ĆļĪ£ ņ£żļČĆļź╝ ĒżĒĢ©ĒĢ£ Ļ░üļ¦ēņĀäņ▓┤ļŖö ļĀīņ”łņŚÉ ļŗ┐ņ¦Ć ņĢŖņØĆ ņ▒äļĪ£ ļłłļ¼╝ņĖĄņ£╝ļĪ£ ļŹ«ņØ┤Ļ▓ī ņäżĻ│äļÉśņ¢┤ ņ׳ļŗż(Fig. 1) [1]. ļö░ļØ╝ņä£ ĒÄĖņĢłĒĢ£ ņ░®ņÜ®Ļ░ÉņØä ņĀ£Ļ│ĄĒĢśļ®░, ļČłĻĘ£ņ╣ÖĻ░üļ¦ēĻ│╝ ņĢłĻĄ¼Ēæ£ļ®┤ņ¦łĒÖśņ×É ļō▒ņŚÉĻ▓ī ļ¦īņĪ▒ĒĢĀ ļ¦īĒĢ£ ņŗ£ļĀźĒśĖņĀäņØä ņĀ£Ļ│ĄĒĢ┤ņżĆļŗż. 2010ļģä Scleral Lens Education SocietyņŚÉņä£ļŖö ļŗżņ¢æĒĢ£ ņé¼ņØ┤ņ”łņØś Ļ│Ąļ¦ēļĀīņ”łļź╝ ļłłņØś ņ¦Ćņ¦ĆļČĆņ£äņŚÉ ļö░ļØ╝, Ļ░ü Ļ│Ąļ¦ēņĮśĒāØĒŖĖļĀīņ”ł(corneal-scleral), ļ»ĖļŗłĻ│Ąļ¦ēņĮśĒāØĒŖĖļĀīņ”ł(miniscleral), ļØ╝ņ¦ĆĻ│Ąļ¦ēņĮśĒāØĒŖĖļĀīņ”ł(large scleral) ļō▒ņ£╝ļĪ£ ļČäļźśĒĢśņśĆļŗż[2]. ĒĢ£ĻĄŁņŚÉņä£ ņŻ╝ļĪ£ ņé¼ņÜ®ļÉśļŖö Ļ│Ąļ¦ēļĀīņ”łļŖö 14-16 mm ņĀĢļÅä ņ¦üĻ▓ĮņØś ļ»ĖļŗłĻ│Ąļ¦ēņĮśĒāØĒŖĖ ļĀīņ”łļĪ£, ņä£ņ¢æņØĖņŚÉ ļ╣äĒĢśņŚ¼ Ļ░üļ¦ēņłśĒÅē ņ¦üĻ▓ĮņØ┤ ņ×æĻ│Ā(ļÅÖņ¢æņØĖ 11.63 mm, ņä£ņ¢æņØĖ 11.79 mm) ņĢłĻ▓ĆņŚ┤ņØ┤ ļŹö ņ×æņ£╝ļ®░ ņĢłĻ▓Ć ņןļĀźņØĆ ļŹö Ēü░ ļÅÖņ¢æņØĖņØś ļłłņŚÉ ļŹö ņĀüĒĢ®ĒĢĀ ņłś ņ׳ļŗż[3].
Mini-scleral lensļŖö large scleral lensņŚÉņä£ ļéśĒāĆļéĀ ņłś ņ׳ļŖö ļ┐īņśćĻ▓ī ļ│┤ņØ┤ļŖö Ēśäņāü(fogging)ņØ┤ļéś Ļ▓░ļ¦ēĒāłņČ£(conjunctival prolapse)Ļ│╝ Ļ░ÖņØĆ ļ¼ĖņĀ£ļź╝ ņżäņŚ¼ņŻ╝ļ®░, ļłł Ļ╣£ļ░Ģņ×ä ņŗ£ Ļ│Ąļ¦ē ņ¦Ćņ¦ĆļČĆņØś hinge ņ×æņÜ®ņØä ĒåĄĒĢ┤ ļłłļ¼╝ ņł£ĒÖś ļ░Å ņé░ņåī ņĀäļŗ¼ņØä ļåÆņŚ¼ ņżĆļŗż. ĻĖ░ņĪ┤ņŚÉļŖö Ļ│Ąļ¦ēļĀīņ”ł Ēö╝Ēīģ ņŗ£ sagittal depth Ļ░ÆņØä ņØ┤ņÜ®ĒĢśņŚ¼ Ēö╝ĒīģņØ┤ ņØ┤ļŻ©ņ¢┤ņĪīĻĖ░ņŚÉ ĻĘĖ Ļ│╝ņĀĢņØ┤ ļŗżņåī ļ│Ąņ×ĪĒĢśĻ│Ā ņ¢┤ļĀżņøĀņ¦Ćļ¦ī, ņāłļĪ£ņÜ┤ mini-scleral lensņØś Ļ▓ĮņÜ░ sagittal depth Ļ░ÆņØä mm ļŗ©ņ£äņØś base curve (BC)ļĪ£ ļ│ĆĒÖśĒĢśņŚ¼ Ļ░üļ¦ēĒśĢĒā£Ļ▓Ćņé¼(topography)ļĪ£ Ļ░äĒÄĖĒĢśĻ▓ī ņ▓śļ░®ņØ┤ Ļ░ĆļŖźĒĢśļŗż. Ļ░üļ¦ēĒÖĢņןņ”Ø(corneal ectasia), ņøÉņČöĻ░üļ¦ē(keratoconus), Ēł¼ļ¬ģĻ░üļ¦ēĻ░Ćņןņןļ”¼ļ│Ćņä▒(pellucid marginal degeneration), Ļ│Ąļ¬©ņ¢æĻ░üļ¦ē(keratoglobus), ņØśņØĖņä▒Ļ░üļ¦ēĒÖĢņן(iatrogenic keratectasia), Ēģīļ”¼ņŚöĻ░üļ¦ēĻ░Ćņןņ×Éļ”¼ļ│Ćņä▒(TerrienŌĆÖs marginal degeneration), ļČłĻĘ£ņ╣Ö Ļ░üļ¦ē(irregular cornea), ņלņ»öļ¦īĻ▓░ņĀłļ│Ćņä▒(SalzmannŌĆÖs nodular degeneration), Ļ▓®ņ×ÉĻ░üļ¦ēņØ┤ņāüņ”Ø(lattice corneal dystrophy), ļ¼┤ņłśņĀĢņ▓┤ņ”Ø(aphakia), Ļ│ĀļÅä ĻĘ╝ņŗ£(high myopia), ļé£ņŗ£(astigmatism), ņŖżĒŗ░ļĖÉņŖż-ņĪ┤ņŖ©ņ”ØĒøäĻĄ░(Stevens-Johnson syndrome), ņĢłĻĄ¼ņØ┤ņŗØĒÄĖļīĆņłÖņŻ╝ļ│æ(ocular graft versus host disease), ņć╝ĻĘĖļĀīņ”ØĒøäĻĄ░(SjogrenŌĆÖs syndrome), ļ¼┤ĒÖŹņ▒äņ”Ø(aniridia), ĒÖöĒĢÖĒÖöņāü(chemical burn), ņŗĀĻ▓Įņśüņ¢æņä▒Ļ░üļ¦ēņŚ╝(neurotrophic keratitis), ļģĖņČ£Ļ░üļ¦ēļ│æņ”Ø(exposure keratitis), ĻĄ┤ņĀłņłśņłĀņāüĒā£(post-RK, post-LASIK) ļō▒ņØä ĒżĒĢ©ĒĢ£ ļŗżņ¢æĒĢ£ ņĢłĻĄ¼ Ēæ£ļ®┤ ņ¦łĒÖśņØ┤ Ļ│Ąļ¦ēļĀīņ”łņØś ņĀüņØæņ”ØņØ┤ ļÉĀ ņłś ņ׳ļŗż[4-10].
ļ│Ė ņóģņäżņŚÉņä£ļŖö Ļ│Ąļ¦ēļĀīņ”łņØś Ēö╝Ēīģ ņĀłņ░©ņŚÉ ļīĆĒĢ┤ ņ×ÉņäĖĒ׳ ļŗżļżäļ│┤Ļ│Āņ×É ĒĢ£ļŗż. Ļ│Ąļ¦ēļĀīņ”łņØś Ēö╝Ēīģ ņĀłņ░©ļŖö ļŗżņØīĻ│╝ Ļ░Öļŗż. ļ¼Ėņ¦ä ļ░Å Ļ▓Ćņé¼, ņŗ£ĒŚś ļĀīņ”ł ņäĀĒāØ ļ░Å ņ░®ņÜ®, central clearance ĒÅēĻ░Ć, limbal clearance ĒÅēĻ░Ć, edge clearance ĒÅēĻ░Ć, over-refraction, ņŻ╝ļ¼Ė, Ļ▓ĮĻ│╝ Ļ┤Ćņ░░, ĒÖśņ×ÉĻĄÉņ£Ī(Ļ│Ąļ¦ēļĀīņ”ł ņ░®Ēāłļ▓Ģ) ņł£ņØ┤ļŗż.
Ļ▓ĆņĢłņØä ĒĢśĻĖ░ ņĀä ĒÖśņ×ÉņØś Ļ│╝Ļ▒░ļĀźņØä ĒÖĢņØĖĒĢśņŚ¼ Ļ░üļ¦ēņØä ņĀ£ņÖĖĒĢ£ ļ¦Øļ¦ēņØ┤ļéś ņŗ£ņŗĀĻ▓ĮņŚÉļŖö ņØ┤ņāüņØ┤ ņŚåļŖöņ¦Ć ĒÖĢņØĖĒĢ£ļŗż. ņĀüņĀłĒĢ£ ņŗ£ĒŚś ļĀīņ”ł(trial lens)ļź╝ ņäĀĒāØĒĢśĻĖ░ ņ£äĒĢśņŚ¼ ļĀīņ”ł ņ░®ņÜ® ņĀä topography ļō▒ņØś Ļ░üļ¦ēņ¦ĆĒśĢļÅä Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢ£ļŗż. ĒÖśņ×ÉņØś Ļ░üļ¦ēĻ│ĪļźĀļ░śĻ▓Į(keratometry, K) Ļ░ÆĻ│╝ horizontal visible iris diameter (HVID, white-to-white [WTW])ļź╝ ĒÖĢņØĖĒĢśņŚ¼ Flat K Ļ░ÆĻ│╝ Ļ░ĆĻ╣īņÜ┤ BCļź╝ ņäĀĒāØĒĢ£ļŗż. ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ļź╝ ĒåĄĒĢ┤ ĒÖśņ×ÉņØś K Ļ░ÆĻ│╝ Ļ░üļ¦ēļé£ņŗ£ņÖĆ ņłśņĀĢņ▓┤ļé£ņŗ£ņØś ņĀĢļÅäļź╝ ĒÖĢņØĖĒĢ£ļŗż. Ļ░üļ¦ēņ¦ĆĒśĢļÅäņÖĆ ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ņØś K Ļ░ÆņØ┤ ņ░©ņØ┤Ļ░Ć ļéĀ Ļ▓ĮņÜ░ 8 mm zoneĻ╣īņ¦Ć Ļ▓Ćņé¼ĒĢĀ ņłś ņ׳ļŖö Ļ░üļ¦ēņ¦ĆĒśĢļÅä ĻĖ░ņżĆņ£╝ļĪ£ Flat KņÖĆ Ļ░ĆĻ╣īņÜ┤ BCļź╝ ņäĀĒāØĒĢśņŚ¼ ņŗ£ĒŚś ļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ļŗż. Ļ░üļ¦ēņ¦ĆĒśĢļÅä Ļ▓Ćņé¼ļĪ£ Ļ░üļ¦ē ĒśĢņāüĻ│╝, K Ļ░Æ, HVID ļō▒ņØä ĒÖĢņØĖĒĢśĻ│Ā, ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ ņןļ╣äļĪ£ ĻĄ¼ļ®┤ļÅäņłśņÖĆ ļé£ņŗ£ļÅäņłś, K Ļ░Æ, Ļ░üļ¦ēļé£ņŗ£ ļō▒ņØä ĒÖĢņØĖĒĢ£ļŗż. Ļ░üļ¦ē ņ¦łĒÖś ĒÖśņ×ÉļōżņØś Ļ▓ĮņÜ░, Ļ░üļ¦ēņ¦ĆĒśĢļÅä Ļ▓Ćņé¼ņÖĆ ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ Ļ░ä K Ļ░ÆņØ┤ ņ░©ņØ┤ļź╝ ļ│┤ņØ┤ļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄņØĆļŹ░, ņØ┤ļ¤░ Ļ▓ĮņÜ░ņŚÉļŖö Ļ░üļ¦ē ņżæņŗ¼ņ£╝ļĪ£ļČĆĒä░ 8 mmĻ╣īņ¦ĆņØś Ļ▓Ćņé¼Ļ░Ć ļ░śņśüļÉ£ Ļ░üļ¦ēņ¦ĆĒśĢļÅä Ļ▓Ćņé¼ Ļ▓░Ļ│╝ļź╝ ņÜ░ņäĀ Ļ│ĀļĀżĒĢ┤ņĢ╝ ĒĢ£ļŗż.
ĻĄŁļé┤ņŚÉņä£ ņ▓śļ░® Ļ░ĆļŖźĒĢ£ Onefit A (Interojo, Pyeongtaek, Korea) Ļ│Ąļ¦ēļĀīņ”łņØś ņŗ£ĒŚś ļĀīņ”ł ņäĖĒŖĖļŖö BC 6.70 mmļČĆĒä░ 0.1 mmļŗ©ņ£äļĪ£ 9.00 mmĻ╣īņ¦Ć ņ┤Ø 24Ļ░£ļĪ£ ĻĄ¼ņä▒ļÉśņ¢┤ ņ׳ļŗż. ļĀīņ”ł ņ¦üĻ▓Į(diameter)ņØĆ standard 14.7 mmļĪ£ ļÉśņ¢┤ņ׳Ļ│Ā, powerļŖö -3.00 DļĪ£ ĻĄ¼ņä▒ļÉśņ¢┤ ņ׳ļŗż. ņŗ£ĒŚś ļĀīņ”ł ņóģļźśņŚÉ ļö░ļØ╝ ļŗżļź┤ņ¦Ćļ¦ī ĻĖ░ļ│Ė ļĀīņ”łņäĖĒŖĖļŖö edgeĻ░Ć ļ¬©ļæÉ standardļĪ£ ĻĄ¼ņä▒ļÉśņ¢┤ ņ׳ļŗż.
ņĄ£ņ┤ł BC ņäĀĒāØņØĆ Ļ░üļ¦ēņ¦ĆĒśĢļÅäņÖĆ ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ļź╝ ļ╣äĻĄÉĒĢśņŚ¼ Flat K Ļ░Æņ£╝ļĪ£ ņ░®ņÜ®ĒĢśļÅäļĪØ ĒĢ£ļŗż. ņśłļź╝ ļōżļ®┤ Ļ░üļ¦ēņ¦ĆĒśĢļÅä Flat K Ļ░ÆņØĆ 40.4 D, ņ”ē BCĻ░Ć 8.30 mmņØ┤ļ®░, ARK Flat K Ļ░ÆņØĆ 42.00 D, ņ”ē BCĻ░Ć 8.04 mmņØ┤ļ»ĆļĪ£ ņŗ£ņ×æņØĆ Ļ░üļ¦ēņ¦ĆĒśĢļÅä ĻĖ░ņżĆ ņØĖ BC 8.30 mmļĪ£ ņŗ£ĒŚś ļĀīņ”łļź╝ ņ░®ņÜ®ĒĢśĻ▓ī ļÉ£ļŗż. ņŗ£ĒŚś ļĀīņ”łļź╝ ņ░®ņÜ®ĒĢĀ ļĢīļŖö ļĀīņ”łņ░®ņÜ®ļÅäĻĄ¼ņØĖ scleral cupņŚÉ ļĀīņ”łļź╝ ņś¼ļ”░ Ēøä ļ¼┤ļ░®ļČĆņĀ£ ņØĖĻ│ĄļłäņĢĪņØä ļĀīņ”łņŚÉ Ļ░ĆļōØ ņ▒äņÜ┤ Ēøä, ņäĖĻĘ╣ļō▒ Ļ▓Ćņé¼ļź╝ ņ£äĒĢ┤ fluorescein ņŚ╝ņāēņóģņØ┤ļĪ£ ņØĖĻ│ĄļłäņĢĪņŚÉ ņČ®ļČäĒ׳ ņĀüņŗĀ Ēøä ņ░®ņÜ®ĒĢ£ļŗż. ĒÖśņ×ÉņŚÉĻ▓ī Ļ│ĀĻ░£ļź╝ ņłÖņŚ¼ ņĢäļל ļłłĻ║╝ĒÆĆņØä ņ×ĪļÅäļĪØ ĒĢśĻ│Ā, ņ▓£ņ▓£Ē׳ ļłłņŚÉ ņłśņ¦üņ£╝ļĪ£ ņĢłņ░®ņŗ£ĒéżļÅäļĪØ ĒĢ£ļŗż. ņ░®ņÜ® Ēøä ļØ╝ņØ┤ĒŖĖļĪ£ ļĀīņ”łļź╝ ņ░®ņÜ®ĒĢ£ ļłłņŚÉ Ļ│ĄĻĖ░ļ░®ņÜĖ(air bubble)ņØ┤ ņ׳ņ¦Ć ņĢŖņØĆ ņ¦Ć ĒÖĢņØĖĒĢśļÅäļĪØ ĒĢ£ļŗż. ļ░śļō£ņŗ£ Ļ│Ąļ¦ēļĀīņ”łņÖĆ Ļ░üļ¦ē ņé¼ņØ┤ Ļ│ĄĻ░äņØś Ļ│ĄĻĖ░ļ░®ņÜĖ ņ£Āļ¼┤ļź╝ ĒÖĢņØĖĒĢ£ļŗż. ņ░®ņÜ® Ēøä ņŗ£Ļ░ä Ļ▓ĮĻ│╝ņŚÉ ļö░ļØ╝ ļĀīņ”łņÖĆ Ļ░üļ¦ē ņé¼ņØ┤ Ļ│ĄĻ░äņŚÉ ņ£äņ╣śĒĢ£ ļłłļ¼╝ņĖĄ ļæÉĻ╗śĻ░Ć ņ¢ćņĢäņ¦ĆĻ│Ā, Ļ│Ąļ¦ēļČĆņØś ņ¢┤ļØ╝ņØĖļ©╝ĒŖĖļÅä ļ│ĆĒÖöĒĢśļŖö settling ĒśäņāüņØ┤ ņØ╝ņ¢┤ļéśĻĖ░ ļĢīļ¼ĖņŚÉ, ņ░®ņÜ® Ēøä ņĀüņ¢┤ļÅä 30ļČäĻ░ä ļīĆĻĖ░ĒĢśļÅäļĪØ ĒĢ£ļŗż. Settling ĒśäņāüņØĆ ļĀīņ”ł ņ░®ņÜ® Ēøä ņ¦¦ņØĆ ņŗ£Ļ░ä ļé┤ņŚÉ ļ░£ņāØĒĢśļŖö ņ┤łļ░ś settlingĻ│╝ ņśżļ×£ ņŗ£Ļ░ä ĒøäņŚÉ ņ¦ĆņåŹņĀüņ£╝ļĪ£ ļ░£ņāØĒĢśļŖö ņ¦ĆņŚ░ņä▒ settlingņØ┤ ņ׳ļŗż[11].
ļĀīņ”ł ņ░®ņÜ® Ēøä 30ļČäĻ░ä sink downļÉśļÅäļĪØ ļīĆĻĖ░ĒĢ£ ĒøäņŚÉ ņäĖĻĘ╣ļō▒ņØä ņØ┤ņÜ®ĒĢ┤ 40ļÅäņØś Ļ░üļÅäņŚÉņä£ ļ░▒ņāēĻ┤æņ£╝ļĪ£ Ļ░üļ¦ēĻ│╝ ļĀīņ”ł ņé¼ņØ┤Ļ│ĄĻ░äņØĖ ļłłļ¼╝ņĖĄĻ│╝ ļĀīņ”ł ļæÉĻ╗śļź╝ ļ╣äĻĄÉĒĢśņŚ¼ clearance ļæÉĻ╗śļź╝ ĒÅēĻ░ĆĒĢ£ļŗż. ņØ┤ļĢī ņäĖĻĘ╣ļō▒ņ£╝ļĪ£ ņżæņŗ¼ļČĆ clearanceļź╝ ļ│┤ļ®┤ņä£ BCļź╝ ņĪ░ņĀłĒĢ£ļŗż. ņØ╝ļ░śņĀüņ£╝ļĪ£ BCĻ░Ć 0.1 mm ņ”ØĻ░ÉņŚÉ ļö░ļØ╝ ņżæņŗ¼ļČĆ clearanceļŖö 50 ┬ĄmĻ░Ć ļ│ĆĒĢśĻ▓ī ļÉ£ļŗż. ņØ┤ ļŗ©Ļ│äņŚÉņä£ļŖö limbal clearanceļéś edge ņāüĒā£ļŖö Ēü¼Ļ▓ī Ļ│ĀļĀżĒĢśņ¦Ć ņĢŖļŖöļŗż.
ņØ┤ņāüņĀüņØĖ ņżæņŗ¼ļČĆ clearanceļŖö ņ░®ņÜ® ņ¦üĒøäņŚÉ trial ļĀīņ”łņØś ļæÉĻ╗śņØĖ 220 ┬Ąmļ│┤ļŗż ņĢĮĻ░ä ļæÉĻ║╝ņÜ┤ 250-270 ┬ĄmņØ┤ļ®░, 30ļČä ĒøäņŚÉļŖö initial settlingņ£╝ļĪ£ 50 ┬ĄmņĀĢļÅä sink-downļÉśņ¢┤ ļĀīņ”ł ļæÉĻ╗śņÖĆ ļ╣äņŖĘĒĢ£ 200-225 ┬ĄmņØ┤ļŗż(Fig. 2). ņČöĻ░ĆņĀüņ£╝ļĪ£ 4ņŗ£Ļ░ä ļÅÖņĢł ņä£ņä£Ē׳ delayed settlingņ£╝ļĪ£ 50 ┬ĄmņĀĢļÅä ļŹö sink-downļÉśņ¢┤ ņĄ£ņóģņĀüņ£╝ļĪ£ Ļ░üļ¦ēĻ│╝ ļĀīņ”ł ņé¼ņØ┤Ļ│ĄĻ░äņØĆ 150-175 ┬ĄmĻ░Ć ļÉ£ļŗż. Ļ░üļ¦ēĻ│╝ ļĀīņ”łņé¼ņØ┤ Ļ│ĄĻ░äņØ┤ ļæÉĻ╗ŹĻ▒░ļéś ņ¢ćņØĆ Ļ▓ĮņÜ░ BCļź╝ ņĪ░ņĀłĒĢśņŚ¼ ļĀīņ”łļź╝ ņ×¼ ņ░®ņÜ®ĒĢśņŚ¼ ĒÖĢņØĖĒĢ£ļŗż. ņ×¼ ņ░®ņÜ® ņŗ£ņŚÉļŖö 5ļČä ĒøäņŚÉ slit lampļĪ£ Ļ│ĄĻ░äņØś ļæÉĻ╗śļź╝ ĒÖĢņØĖĒĢśļ®┤ ļÉ£ļŗż. ņĀĢĒÖĢĒĢ£ ļæÉĻ╗śļŖö ņĀäņĢłļČĆ ļ╣øĻ░äņäŁļŗ©ņĖĄņ┤¼ņśü(anterior segment optical coherence tomography)ņ£╝ļĪ£ ņĖĪņĀĢĒĢĀ ņłś ņ׳ļŗż.
Central clearanceļĪ£ ĒÖśņ×É ļłłņŚÉ ļ¦×ļŖö BCĻ░Ć Ļ▓░ņĀĢļÉśļ®┤, ņäĖĻĘ╣ļō▒ņØś ļ░▒ņāēĻ┤æņØ┤ļéś blue filterļĪ£ limbal clearanceļź╝ Ļ┤Ćņ░░ĒĢśņŚ¼ ļĀīņ”łņØś ņ¦üĻ▓Į(diameter)ņØä Ļ▓░ņĀĢĒĢśĻ▓ī ļÉ£ļŗż. Limbal clearanceļŖö 1ņ░©ņĀüņ£╝ļĪ£ HVIDņÖĆ vaulting zoneņØś ņé¼ņØ┤ņ”ł ļ╣äĻĄÉļĪ£ ņśłņĖĪ Ļ░ĆļŖźĒĢśļŗż. ņØ┤ņāüņĀüņØĖ Ļ│Ąļ¦ēļĀīņ”łņØś ņ¦üĻ▓ĮņØĆ ļĀīņ”łņØś vaulting zoneņØ┤ HVID (WTW)ļ│┤ļŗż 1 mm ņØ┤ņāü Ēü¼ļ®┤ ņĀüĒĢ®ĒĢśļŗżĻ│Ā ļ│Ėļŗż. Ļ│Ąļ¦ēļĀīņ”łļŖö ņżæņŗ¼ļČĆņŚÉņä£ ņ£żļČĆļĪ£ Ļ░łņłśļĪØ ļłłļ¼╝ņĖĄņØ┤ ņ¢ćņĢäņ¦ĆļÅäļĪØ ņäżĻ│äļÉśņ¢┤ ņ׳ļŗż. ņ£żļČĆļŖö ņżäĻĖ░ņäĖĒżĻ░Ć ņ£äņ╣śĒĢ┤ ņ׳ļŖö ņśłļ»╝ĒĢ£ ļČĆņ£äņØ┤ļ»ĆļĪ£ ņé░ņåīņĀäļŗ¼ņØ┤ ņĄ£ļīĆĒÖöļÉśļÅäļĪØ ĒĢśĻ│Ā ņØĖņĀæĒĢ£ Ļ▓░ļ¦ēņŚÉ ļĀīņ”łĻ░Ć ļČĆļō£ļ¤ĮĻ▓ī ņĢłņ░®ĒĢĀ ņłś ņ׳Ļ▓ī ĒĢśĻĖ░ ņ£äĒĢ┤ņä£ļŗż. Limbal clearanceĻ░Ć ļČĆņĪ▒ĒĢśļ®┤ limbal stem cellņŚÉ ņé░ņåīĻ│ĄĻĖēņØ┤ ļČĆņĪ▒ĒĢśĻ▓ī ļÉśļ®┤ņä£ ņ£żļČĆņČ®Ēśł ļ░Å ņ£żļČĆļČĆņóģņØ┤ ļ░£ņāØĒĢśļ®░, ņ¦Ćļéśņ╣śļ®┤ ļĀīņ”łņØś ĒĢśļ░®ņ▓śņ¦É ļ░Å ļłłļ¼╝ņĖĄņØś Ēöäļ”¼ņ”ś ĒśäņāüņØ┤ ļ░£ņāØĒĢśņŚ¼ ņŗ£ļĀźņØś ņ¦łņØ┤ ļ¢©ņ¢┤ņ¦ĆĻ▓ī ļÉ£ļŗż. ļĀīņ”łņØś ņ¦üĻ▓ĮņØĆ 0.3 mm ļŗ©ņ£äļĪ£ ņĪ░ņĀłĒĢśļŖö Ļ▓āņØ┤ Ļ░ĆļŖźĒĢśļ®░ ļ│ĆĻ▓Į ņŗ£ņŚÉļŖö ļĀīņ”łņØś ņĀäļ░śņĀüņØĖ ĒśĢĒā£Ļ░Ć ļ│ĆĒĢśĻ▓ī ļÉśĻĖ░ ļĢīļ¼ĖņŚÉ ĒŖ╣ņĀĢ compensation toolņØä ņØ┤ņÜ®ĒĢśņŚ¼ BC ļ░Å ļĀīņ”łņØś powerļÅä ĒĢ©Ļ╗ś ļ│ĆĒÖśĒĢ┤ņżśņĢ╝ ĒĢ£ļŗż(https://www.medioptics.co.kr/597974010/?q=YToxOntzOjEyOiJrZXl3b3JkX3R5cGUiO3M6MzoiYWxsIjt9&bmode=view&idx=16274989&t=board). ņ¦üĻ▓ĮņØä ļ│ĆĻ▓ĮĒĢśļĀżļ®┤ ņÜ░ņäĀ standardļĪ£ BC power, edge lift ļō▒ņØś ņ▓śļ░®ņØä ļ¦łņ╣£ Ēøä ļÅÖņØ╝ĒĢ£ sagittal depthņÖĆ ĻĄÉņĀĢņŗ£ļĀźņØä ņ£Āņ¦ĆĒĢśĻĖ░ ņ£äĒĢ┤ BCņÖĆ Powerļź╝ ļ│┤ņĀĢĒĢ┤ ņŻ╝ņ¢┤ņĢ╝ ĒĢ£ļŗż. ņ”ē, ņ¦üĻ▓ĮņØä 0.3 mm Ēü¼Ļ▓ī(ņ×æĻ▓ī)ĒĢśļ®┤ BCļź╝ 0.1 mm flat (steep)ĒĢśĻ▓ī ĒĢśĻ│Ā ļÅäņłśļź╝ ļ│┤ņĀĢĒĢ┤ņŻ╝ņ¢┤ņĢ╝ ĒĢśļ®░, diameter compensation toolņØä ņØ┤ņÜ®ĒĢśļ®┤ ĒÄĖļ”¼ĒĢśĻ▓ī ļ│┤ņĀĢĒĢĀ ņłś ņ׳ļŗż. ņśłļź╝ ļōżņ¢┤ ņÜ░ņĢłņŚÉ ņ¦üĻ▓ĮņØ┤ 14.7 mmņØ╝ ļĢī BCļŖö 7.90, powerļŖö -5.50 DņØĖ Ēö╝ĒīģņāüĒā£Ļ░Ć ņל ļ¦×ņĢśļŗżļ®┤ compensation toolņŚÉ ņ×ģļĀź Ēøä ņ×ÉļÅÖļ│ĆĒÖśņØ┤ ļÉ£ļŗż. ņóīņĢłņŚÉļÅä 14.7 trial lensļĪ£ BC 7.70, power -6.75 DņØĖ Ēö╝Ēīģ ņāüĒā£Ļ░Ć ņóŗņĢśļŗżļ®┤ compensation toolņŚÉ ņ×ģļĀź Ēøä enterļź╝ ļłīļ¤¼ņŻ╝ļ®┤ ņ×ÉļÅÖļ│ĆĒÖśņØ┤ ļÉ£ļŗż. 14.4 mmļĪ£ ņ¦üĻ▓ĮņØä ļ│ĆĻ▓ĮĒĢśĻ│Āņ×É ĒĢśļ®┤ ņ×ÉļÅÖ ļ│ĆĒÖśļÉ£ Ļ░ÆņØĆ 14.7 mmņŚÉņä£ 14.4 mmļĪ£ BC ļ│ĆĒÖśņØä ļ│┤ļ®┤ 7.90 mmļŖö 7.80 mmļĪ£ ļ░öļĆīĻ│Ā, powerļź╝ ļ│┤ļ®┤ -5.50 DļŖö -6.05 DļĪ£ ļ░öļĆīļ®░ ļÅÖņØ╝ĒĢ£ sagĻ░ÆĻ│╝ ĻĄÉņĀĢņŗ£ļĀźņØä ņ£Āņ¦ĆĒĢśņŚ¼ ņżĆļŗż. Ļ░ÖņØĆ ļ░®ļ▓Ģņ£╝ļĪ£ 14.7 mmņŚÉņä£ 15.0 mmļĪ£ ņ¦üĻ▓ĮņØä ļŖśļ”¼Ļ│Ā ņŗČņØä ļĢīņŚÉļÅä ņĀüņÜ®ņŗ£ņ╝£ņŻ╝ļ®┤ ļÉ£ļŗż. ņ¦üĻ▓ĮņØä 15.0 mmļĪ£ ļŖśļ”¼Ļ▓ī ļÉśļ®┤ B.C.ļŖö 8.00 mmļĪ£ flatĒĢśĻ▓ī ļ░öļĆīĻ│Ā powerļÅä -5.50 DņŚÉņä£ -4.97 DļĪ£ ļ│ĆĒÖśņŗ£ņ╝£ņżĆļŗż. ņ¦üĻ▓ĮņØĆ standardņØĖ 14.7ņŚÉņä£ ņĢäļלļĪ£ 0.3ņö® ļæÉ ļŗ©Ļ│äĻ╣īņ¦Ć ņ£ä, ņĢäļלļĪ£ ļ│ĆĻ▓Į Ļ░ĆļŖźĒĢśļŗż.
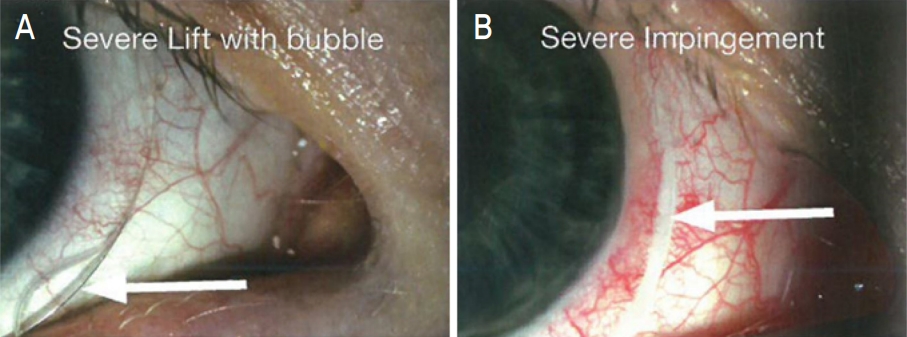
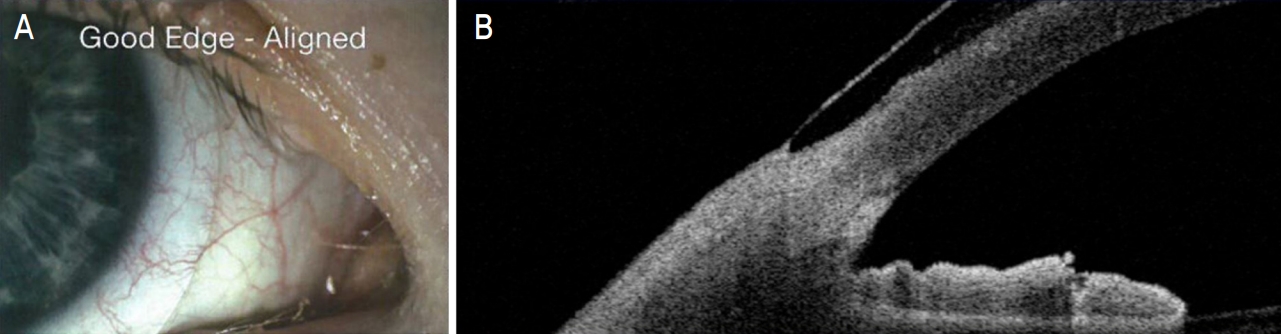
ļ¦łņ¦Ćļ¦ēņ£╝ļĪ£, landing zoneņØä ĒÖĢņØĖĒĢśņŚ¼ edgeņØś liftļź╝ ņĪ░ņĀłĒĢśļ®┤ ļÉśļŖöļŹ░, ļĀīņ”łĻ░Ć Ļ│Ąļ¦ē ļČĆņ£äņŚÉ ņØśĒĢ┤ ņ¦Ćņ¦ĆļÉśļ»ĆļĪ£ Ļ▓░ļ¦ēĻ│╝ edgeņØś ņĀĢļĀ¼ņāüĒā£ņŚÉ ļö░ļØ╝ ņ░®ņÜ®Ļ░ÉņØ┤ Ļ▓░ņĀĢļÉ£ļŗż. ņäĖĻĘ╣ļō▒ņØś ļ░▒ņāēĻ┤æ ļśÉļŖö ļ╣øĻ░äņäŁļŗ©ņĖĄņ┤¼ņśüņØä ņØ┤ņÜ®ĒĢśņŚ¼ ņāüĒĢśņóīņÜ░ ļ░Å 360ļÅäļź╝ ĒÅēĻ░ĆĒĢśļÅäļĪØ ĒĢ£ļŗż. Edge liftĻ░Ć stand offļÉśļ®┤ ņØ┤ļ¼╝Ļ░ÉņØ┤ ļŖÉĻ╗┤ņ¦ĆĻ│Ā Ļ│╝ļÅäĒĢ£ ļĀīņ”ł ņøĆņ¦üņ×äņ£╝ļĪ£ ļłłļ¼╝ņĖĄņØ┤ ļČłņĢłņĀĢĒĢśņŚ¼ ņŗ£ļĀźņØś ņ¦łņØ┤ ļ¢©ņ¢┤ņ¦ĆĻ▓ī ļÉ£ļŗż(Fig. 3, https://www.scleralsuccess.com, Clinical Guide for Scleral Lens Success). ĻĘĖļ”¼Ļ│Ā Ļ│ĄĻĖ░ ņ£Āņ×ģņ£╝ļĪ£ Ļ│ĄĻĖ░ļ░®ņÜĖņØ┤ Ļ│Ąļ¦ēļĀīņ”łņÖĆ Ļ░üļ¦ē ņé¼ņØ┤ Ļ│ĄĻ░äņŚÉ ņāØĻĖĖ ņłś ņ׳ļŗż. ņØ┤ļĢīļŖö edge liftļź╝ ņĀĢļÅäņŚÉ ļö░ļØ╝ ŌĆ£1 steepŌĆØ ļśÉļŖö ŌĆ£2 steepŌĆØņ£╝ļĪ£ ļ│ĆĻ▓ĮĒĢ┤ņŻ╝ļ®┤ ļÉ£ļŗż. ļ░śļīĆļĪ£ seal offļÉśļ®┤ Ļ▓░ļ¦ēņØś ĒśłĻ┤ĆņØ┤ ļłīļĀż blanching ļÉśļ®┤ņä£ ņČ®ĒśłĻ│╝ ņĢĢļ░ĢĻ░ÉņØ┤ ļŖÉĻ╗┤ņ¦ł ņłś ņ׳ņ£╝ļ»ĆļĪ£ edge liftļź╝ ņĀĢļÅäņŚÉ ļö░ļØ╝ ŌĆ£1 flatŌĆØ ļśÉļŖö ŌĆ£2 flatŌĆØņ£╝ļĪ£ ļ░öĻ┐öņŻ╝ļ®┤ ļÉ£ļŗż. ņØ┤ņÖĆ Ļ░ÖņØĆ ļ░®ļ▓Ģņ£╝ļĪ£ landing zoneņØä ļ│┤Ļ│Ā ņĀüņĀłĒĢ£ edge liftļź╝ ņĪ░ņĀłĒĢ┤ ņŻ╝ņ¢┤ņĢ╝ ĒĢ£ļŗż(Fig. 4, https://www.scleralsuccess.com, Clinical Guide for Scleral Lens Success).
ņØ┤ļ¤¼ĒĢ£ ņØ╝ļĀ©ņØś Ļ│Ąļ¦ēļĀīņ”ł Ēö╝Ēīģ ļ░Å ĒÅēĻ░ĆĻ░Ć ļüØļéśļ®┤ over-refractionņØä ņ¦äĒ¢ēĒĢ£ļŗż. ņŗ£ĒŚś ļĀīņ”ł ņ░®ņÜ® ņāüĒā£ļĪ£ ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ļź╝ ĒåĄĒĢ┤ ņČöĻ░Ć ĻĄÉņĀĢ ļÅäņłśļź╝ ĒÖĢņØĖĒĢ£ Ēøä, ņØ┤ļź╝ ļ░öĒāĢņ£╝ļĪ£ ņĢłĻ▓Į ļŹ¦ļīÉņŚÉ ņØśĒĢ£ ņ×ÉĻ░ü Ļ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśņŚ¼ ņĄ£ļīĆĻĄÉņĀĢņŗ£ļĀźņØä ĒÖĢņØĖĒĢ£ļŗż. ņØ┤Ēøä, vertex distanceļź╝ ļ│┤ņĀĢĒĢśĻ│Ā, ņŗ£ĒŚś ļĀīņ”łņŚÉ ļé┤ņןļÉśņ¢┤ņ׳ļŖö -3.00 Dļź╝ ĒĢ®ĒĢśņŚ¼ ņĄ£ņóģļÅäņłśļź╝ ņ▓śļ░®ĒĢ£ļŗż. Vertex distance ņĪ░ņĀĢĒæ£ļéś compensation toolņØä ņØ┤ņÜ®ĒĢśņŗ£ļ®┤ ņóĆ ļŹö ļ╣Āļź┤Ļ▓ī ļ│┤ņĀĢĻ░ÆņØä ĻĄ¼ĒĢĀ ņłś ņ׳ļŗż. ņśłļź╝ ļōżņ¢┤ ņĢłĻ▓ĮļŹ¦ļīÉņāü -4.00 DĻ░Ć ļéśņśżļ®┤ ļŹ¦ļīÉĻ░Æļ¦ī vertex distance ļ│┤ņĀĢĒĢśņŚ¼ -3.75 D + (-3.00 D) = -6.75 DĻ░Ć ņĄ£ņóģņ▓śļ░®ļÅäņłśĻ░Ć ļÉśņ¢┤ ļĀīņ”łņ▓śļ░®ņØ┤ ņÖäļŻīļÉ£ļŗż. -3.00 DļŖö ļłłņŚÉ ļü╝ņøīņĀĖ ņ׳ļŖö Ļ│Ąļ¦ēļĀīņ”łņØś ĻĖ░ļ│Ė ļÅäņłśņØ┤Ļ│Ā -3.75 DļŖö ņĢłĻ▓ĮļŹ¦ļīÉĻ▓Ćņé¼ņØś Ļ░ÆņØ┤ ļÉśļ»ĆļĪ£ ņĄ£ņóģņ▓śļ░®ņØĆ -6.75 DĻ░Ć ļÉ£ļŗż. ļĀīņ”ł ņŻ╝ļ¼ĖņØ╝ļĪ£ļČĆĒä░ 1-2ņŻ╝ ĒøäņŚÉ ļé┤ņøÉĒĢśņŚ¼ ņ▓½ ņ░®ņÜ®ĒĢśĻ▓ī ļÉśļ®░ ņØ┤ļĢī ļĀīņ”łĒāłņ░® ļ░Å ļĀīņ”łĻ┤Ćļ”¼ļ▓ĢņŚÉ ļīĆĒĢ£ ĒÖśņ×ÉĻĄÉņ£ĪņØ┤ ņØ┤ļŻ©ņ¢┤ņ¦äļŗż. ņ▓½ ņ░®ņÜ®ņØ╝ļĪ£ļČĆĒä░ 1ļŗ¼ Ēøä ņČöņĀüņĪ░ņé¼ļź╝ ĒĢśĻ▓ī ļÉśļ®░ ĒÖśņ×ÉņŚÉĻ▓ī ņĢäņ╣©ļČĆĒä░ ņ░®ņÜ®ĒĢśĻ│Ā ļé┤ņøÉĒĢśĻ▓ī ĒĢśņŚ¼, ņĄ£ņóģņĀüņ£╝ļĪ£ sink-downļÉ£ lens fitting ņāüĒā£ļź╝ ĒÖĢņØĖĒĢśļ®┤ ļÉ£ļŗż. Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ ņĀĆĻĄÉņĀĢ ļśÉļŖö Ļ│╝ĻĄÉņĀĢ Ē¢łĻ▒░ļéś ĒÖśņ×ÉĻ░Ć ĒÄĖņĢłĒĢ┤ĒĢśļŖö ļÅäņłśļĪ£ ņĪ░ņĀĢĒ¢łĻĖ░ ļĢīļ¼ĖņŚÉ ņ×ÉļÅÖĻĄ┤ņĀłĻ▓Ćņé¼ļź╝ ņŗ£Ē¢ēĒĢśņ¦Ć ņĢŖĻ│Ā, ņŗ£Ēæ£ņŚÉ ņØśĒĢ£ ņŗ£ļĀźĒÅēĻ░ĆņÖĆ ĒÖśņ×É ļ¦īņĪ▒ļÅäļź╝ ĒÅēĻ░ĆĒĢ£ļŗż.
ņ▓śļ░®ņĀä ņł£ņä£ļŖö BC, power (add), edge, ņ¦üĻ▓Į(diameter) ņł£ņ£╝ļĪ£ ĻĖ░ņ×¼ĒĢśĻ▓ī ļÉ£ļŗż. BC 7.30 mm, power -9.50 D, edgeļŖö standard, ņ¦üĻ▓Į(diameter)ņØĆ 14.7 mmņØś ņł£ņä£ļĪ£ ņĀüņ£╝ļ®┤ ļÉ£ļŗż.
Ļ│Ąļ¦ēļĀīņ”ł ņ▓śļ░® Ēøä Ļ▓ĮĻ│╝ Ļ┤Ćņ░░ņØĆ ņĢĮ 2ņŻ╝ ņØ┤ņāüņ£╝ļĪ£ ņ×ĪĻ│Ā ĒÖśņ×ÉĻ░Ć ņśżļ®┤ ņ▓śļ░®ļ░øņĢśļŹś ļĀīņ”ł ņ░®ņÜ® Ēøä ļłłņŚÉ ņĢłņ░®ļÉśļÅäļĪØ 30ļČäĻ░ä ļīĆĻĖ░ĒĢśļÅäļĪØ ĒĢ£ļŗż. ņäĖĻĘ╣ļō▒ Ļ▓Ćņé¼ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ central & limbal clearance ļ░Å edge alignmentļź╝ ĒÅēĻ░ĆĒĢ£ļŗż. ņŗ£ļĀźĒÅēĻ░ĆļŖö ņŗ£Ēæ£ļź╝ ņØ┤ņÜ®ĒĢśņŚ¼ ņ¦äĒ¢ēĒĢśĻ│Ā, Ļ▓ĮņÜ░ņŚÉ ļö░ļØ╝ ņĀĆĻĄÉņĀĢĒĢśĻ▒░ļéś ĒÖśņ×É ļ¦īņĪ▒ņŚÉ ņØśĒĢ£ ļÅäņłśļź╝ ņ▓śļ░®Ē¢łĻĖ░ ļĢīļ¼ĖņŚÉ ļö░ļĪ£ ņ×ÉļÅÖĻĄ┤ņĀł Ļ▓Ćņé¼ļŖö ļ░śļō£ņŗ£ ĒĢĀ ĒĢäņÜöĻ░Ć ņŚåļŗż. ņ░®ņÜ® ĒĢ£ ļŗ¼ ļÆż Ļ▓ĮĻ│╝Ļ┤Ćņ░░ņØä ĒĢ£ ļ▓ł ļŹö ņ¦äĒ¢ēĒĢśņŚ¼ ņĄ£ņóģņ▓śļ░®ļÅäņłśņŚÉ ņØ┤ņāüņØ┤ ņ׳ņØä ņŗ£ ņłśņĀĢņ▓śļ░® Ēøä ĻĄÉĒÖśņŻ╝ļ¼ĖņØä ĒĢśļÅäļĪØ ĒĢ£ļŗż. ņäĖĻĘ╣ļō▒Ēśäļ»ĖĻ▓ĮņØä ņØ┤ņÜ®ĒĢ£ ļĀīņ”ł Ēö╝Ēīģ ņāüĒā£ļź╝ ĒÖĢņØĖĒĢśņśĆļŗżļ®┤ ņĄ£ņóģĒÅēĻ░Ćļź╝ ņ£äĒĢ┤ ņĀäņĢłļČĆļ╣øĻ░äņäŁļŗ©ņĖĄņ┤¼ņśüņØä ņØ┤ņÜ®ĒĢ┤ central & limbal clearance ļ░Å edge alignmentļź╝ ĒÅēĻ░ĆĒĢ£ļŗż. Edge liftļŖö ņāüĒĢśņóīņÜ░ 360ļÅä ĒÅēĻ░Ćļź╝ ĒĢśļÅäļĪØ ĒĢ£ļŗż. ļ¦łņ¦Ćļ¦ēņ£╝ļĪ£ ĒÖśņ×ÉņŚÉĻ▓ī ļĀīņ”ł ņ░®Ēāłļ▓ĢĻ│╝ ļĀīņ”łĻ┤Ćļ”¼ļ▓ĢņØä ĻĄÉņ£ĪĒĢśļÅäļĪØ ĒĢ£ļŗż. ļĀīņ”ł ņ░®ĒāłņØĆ ĒÖśņ×É ļ│ĖņØĖņØ┤ Ēś╝ņ×É ĒĢĀ ņłś ņ׳ņØä ļĢīĻ╣īņ¦Ć ņŚ░ņŖĄĒĢśļÅäļĪØ ĒĢ£ļŗż. ļĀīņ”łĻ┤Ćļ”¼ļ▓ĢņØĆ ņé¼ņÜ® ņŗ£ ņŻ╝ņØśņé¼ĒĢŁĻ│╝ ĒĢśļō£ļĀīņ”ł Ļ┤Ćļ”¼ņÜ®ņĢĪņØä ņØ┤ņÜ®ĒĢ£ ļĀīņ”łņäĖņ▓Ö ļ░Å ļ│┤ņĪ┤ļ░®ļ▓ĢņØä ĻĄÉņ£ĪĒĢśļÅäļĪØ ĒĢ£ļŗż. ņØĖĻ│ĄļłäņĢĪ ļ░Å Ļ┤Ćļ”¼ņÜ®ņĢĪ ņé¼ņÜ®ļ▓ĢļÅä ņłÖņ¦Ćņŗ£ĒéżļÅäļĪØ ĒĢ£ļŗż.
ļ╣äļłäļĪ£ ņåÉņØä Ļ╣©ļüŚņØ┤ ņö╗Ļ│Ā ļ¼╝ĻĖ░Ļ░Ć ņŚåļÅäļĪØ ĒāĆņś¼ļĪ£ ļŗ”ļŖöļŗż. ļłłņŚÉ ļłłĻ│▒ņØ┤ļéś ņåŹļłłņŹ╣ ļō▒ņØ┤ ļ╣ĀņĀĖ ņ׳ņ¦Ć ņĢŖņØĆņ¦Ć ĒÖĢņØĖĒĢ£ļŗż. ļ│┤ņĪ┤ņĢĪņŚÉ ļŗ┤Ļ▓© ņ׳ļŖö ļĀīņ”łļź╝ Ļ║╝ļé┤ņ¢┤ ņÜ®ņĢĪņØä ĒäĖņ¢┤ļéĖ Ēøä ļĀīņ”łņ░®ņÜ®ļÅäĻĄ¼ņØĖ scleral cupņŚÉ Ļ│Ąļ¦ēļĀīņ”łļź╝ ņś¼ļ”¼Ļ│Ā ļĀīņ”ł ņĢłņŚÉ ļ¼┤ļ░®ļČĆņĀ£ ņØĖĻ│ĄļłäņĢĪņØä Ļ░ĆļōØ ņ▒äņÜ┤ļŗż. ņ▒ģņāüņØ┤ļéś ņäĖļ®┤ļīĆņŚÉ Ļ│ĀĻ░£ļź╝ ņłÖņŚ¼ ļ│╝ ņłś ņ׳ļÅäļĪØ ņåÉĻ▒░ņÜĖņØä ļ░öļŗźņŚÉ ļåōĻ│Ā Ļ│ĀĻ░£ļź╝ ņÖäņĀäĒ׳ ņłÖņŚ¼ ļłłĻ║╝ĒÆĆ ņ£äņĢäļלļź╝ ļ▓īļ”░ļŗż. ļĀīņ”łņŚÉ ņ▒äņÜ┤ ņÜ®ņĢĪņØ┤ ĒØÉļź┤ņ¦Ć ņĢŖļÅäļĪØ ņłśņ¦üņ£╝ļĪ£ ļłłņŚÉ Ļ│Ąļ¦ēļĀīņ”łļź╝ ņĢłņ░®ņŗ£Ēé©ļŗż. ņåÉņ£╝ļĪ£ ņ░®ņÜ®ĒĢĀ Ļ▓ĮņÜ░ ņäĖ ņåÉĻ░ĆļØĮ ņ£äņŚÉ ļĀīņ”łļź╝ ņś¼ļ”░ ļÆż ļ¼┤ļ░®ļČĆņĀ£ ņØĖĻ│ĄļłäņĢĪņØä Ļ░ĆļōØ ņ▒äņÜ░Ļ│Ā, Ļ░ÖņØĆ ļ░®ļ▓Ģņ£╝ļĪ£ ņ£äņĢäļל ļłłĻ║╝ĒÆĆņØä ļ▓īļ”░ Ēøä ļłłņŚÉ ļĀīņ”łļź╝ ņĢłņ░®ņŗ£ņ╝£ņżĆļŗż. Ļ▒░ņÜĖņØä ļ│┤Ļ│Ā ļĀīņ”łņŚÉ Ļ│ĄĻĖ░ļ░®ņÜĖņØ┤ ņāØĻĖ░ņ¦Ć ņĢŖņĢśļŖöņ¦Ć ĒÖĢņØĖĒĢ£ļŗż. ņĀ£Ļ▒░ ņŗ£ņŚÉļŖö ņåÉņØä Ļ╣©ļüŚĒĢśĻ▓ī ņö╗ņØĆ Ēøä ļ▓Įļ®┤ņŚÉ ņ׳ļŖö Ļ▒░ņÜĖņØ┤ļéś ņĀĢļ®┤ņŚÉ Ļ▒░ņÜĖņØä ļæÉĻ│Ā ļĀīņ”ł removerļź╝ ļĀīņ”ł Ļ░Ćņןņ×Éļ”¼ ĻĘĆņ¬Į ļ░®Ē¢źņŚÉ ļČĆņ░®ņØä ĒĢ£ Ēøä ņ▓£ņ▓£Ē׳ ļōżņ¢┤ņś¼ļĀż Ļ│Ąļ¦ēļĀīņ”ł ņĢłņ£╝ļĪ£ Ļ│ĄĻĖ░ļź╝ ņ£Āņ×ģņŗ£ņ╝£ ļĀīņ”łļź╝ ņĀ£Ļ▒░ĒĢ£ļŗż. ņÖäņĀäĒ׳ ņĢĢņ░®ļÉśņ¢┤ ņל ļ╣Āņ¦Ćņ¦Ć ņĢŖļŖö Ļ▓ĮņÜ░ņŚÉļŖö ņØĖĻ│ĄļłäņĢĪņØä ļłłņŚÉ ņĀÉņĢłĒĢśĻ│Ā scleral cupņØä ņØ┤ņÜ®ĒĢśņŚ¼ Ļ░ÖņØĆ ņ£äņ╣śņŚÉ ļČĆņ░® Ēøä ļĀīņ”łļź╝ ņĀ£Ļ▒░ĒĢśļÅäļĪØ ĒĢ£ļŗż. ļĀīņ”łņäĖņ▓ÖņØä ņ£äĒĢ┤ņä£ļŖö ļĀīņ”łļź╝ ņÖ╝ņåÉ ņåÉļ░öļŗźņŚÉ ņś¼ļĀżļåōņØĆ Ēøä ņäĖņ▓ÖņĢĪņØä ņĀüļŗ╣ļ¤ē ļ¢©ņ¢┤ļ£©ļ”░ Ēøä ņśżļźĖņåÉ ņåÉĻ░ĆļØĮņ£╝ļĪ£ ļĀīņ”łņØś ņĢłņ¬ĮĻ│╝ ļ░öĻ╣źņ¬ĮņØä ņČ®ļČäĒ׳ ļ¼Ėņ¦łļ¤¼ ņżĆ ĒøäņŚÉ ņāØļ”¼ņŗØņŚ╝ņłśļĪ£ ļĀīņ”łļź╝ Ļ╣©ļüŚņØ┤ ĒŚ╣ĻČł ņżĆļŗż. ĻĘĖļ”¼Ļ│Ā ļĀīņ”łņ╝ĆņØ┤ņŖżņŚÉ ļĀīņ”łļź╝ ļäŻĻ│Ā ļ│┤ņĪ┤ņĢĪņØä ļĀīņ”łĻ░Ć ņ×ĀĻĖĖ ņĀĢļÅäļĪ£ ļČĆņØĆ Ēøä ļÜ£Ļ╗æņØä ļŗ½Ļ│Ā ļ│┤Ļ┤ĆĒĢ£ļŗż.
Ļ│Ąļ¦ēļĀīņ”łļŖö Ļ░üļ¦ē ņ¦łĒÖśĻ│╝ ļČłĻĘ£ņ╣Ö Ļ░üļ¦ē(keratoconus, post surgery)ņ£╝ļĪ£ ņØĖĒĢ┤ ņĢłĻ▓Įņ£╝ļĪ£ ĻĄÉņĀĢņØ┤ ņ¢┤ļĀĄĻ▒░ļéś ļŗżļźĖ ņóģļźśņØś ņĮśĒģŹĒŖĖļĀīņ”ł ņ░®ņÜ®ņØ┤ ņ¢┤ļĀżņøī ņŗ£ļĀźĻĄÉņĀĢņØ┤ ļÉśņ¦Ć ņĢŖļŖö ĒÖśņ×ÉĻĄ░ ļśÉļŖö ņŗ¼ĒĢ£ ņĢłĻĄ¼Ļ▒┤ņĪ░ņ”ØņØä ļÅÖļ░śĒĢśļŖö ņ¦łļ│æņØĖ ņŖżĒŗ░ļĖÉņŖż-ņĪ┤ņŖ©ņ”ØĒøäĻĄ░(Stevens-Johnson syndrome)ņØ┤ļéś ņć╝ĻĘĖļĀīņ”ØĒøäĻĄ░(SjogrenŌĆÖs syndrome)ņØä Ļ░Ćņ¦ä ĒÖśņ×ÉĻĄ░ņŚÉĻ▓īļÅä ņĀüņÜ®ņØ┤ Ļ░ĆļŖźĒĢśļŗż[5,9,12].
Notes
This work was supported by the Korea Medical Device Development Fund, granted by the Korean government (the Ministry of Science and ICT; the Ministry of Trade, Industry, and Energy; the Ministry of Health and Welfare; and the Ministry of Food and Drug Safety) (Project number: 1711174348, RS-2020-KD000148); by the Korean Fund for Regenerative Medicine, funded by the Ministry of Science and ICT; the Ministry of Health and Welfare (21C0723L1-13, Republic of Korea); by the National Research Foundation of Korea (NRF) grant funded by the Korea government (MSIT) (RS-2023-00214125); and by a grant from the Asan Institute for Life Sciences, Asan Medical Center, Seoul, Korea (2022IP0019-1).
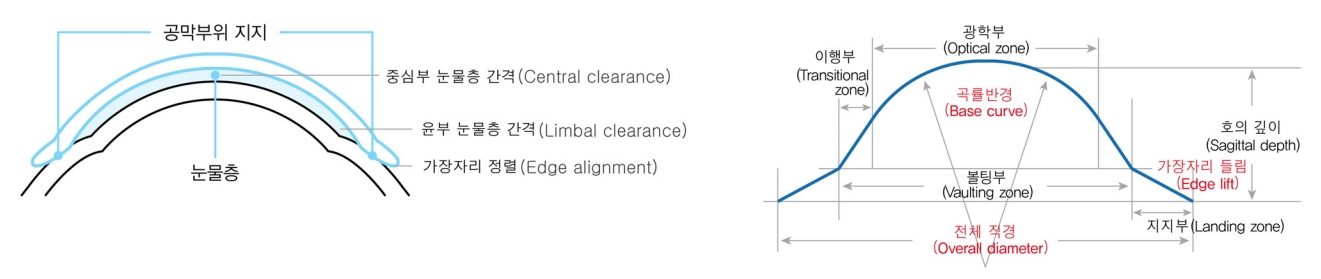
Figure┬Ā1.
Basic design and structure of the scleral lens. Adapted from MediOptics (https://www.medioptics.co.kr/597974010/?q=YToxOntzOjEyOiJrZXl3b3JkX3R5cGUiO3M6MzoiYWxsIjt9&bmode=view&idx=16270138&t=board) with original copyright holder's permission.
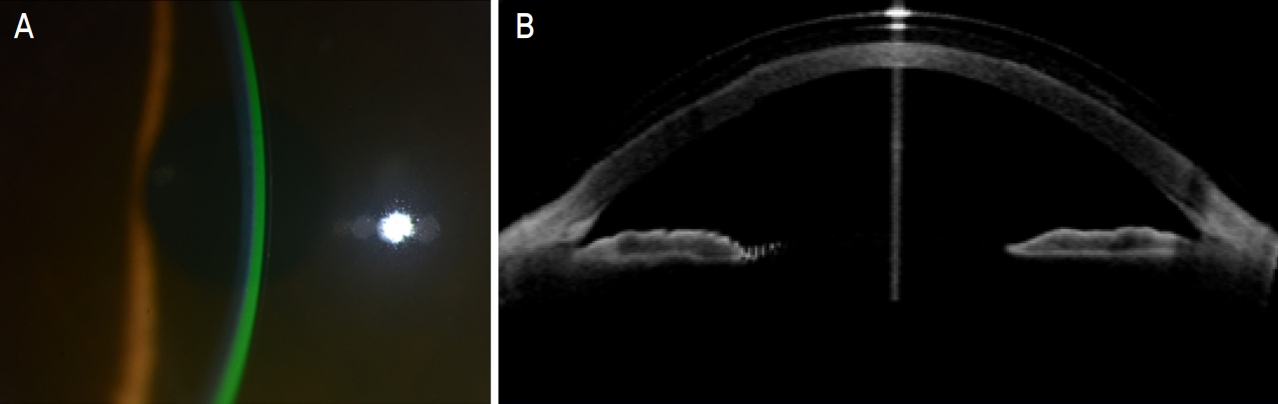
Figure┬Ā2.
Evaluation of central clearance. (A) Photos from slit-lamp examination and (B) anterior segment optical coherence tomography taken 30 minutes after wearing the scleral contact lens. A central clearance slightly thicker than the scleral lens thickness (220 ╬╝m)is observed.
Figure┬Ā3.
Evaluation of edge lift. (A) A case where the edge lift (white arrow) is ŌĆ£stand offŌĆØ, causing bubbles to form. Change to 1S (steep) or 2S. (B) A case where the edge lift (white arrow) is ŌĆ£seal offŌĆØ, causing blanching of the conjunctival vessels. Change to 1F (flat) or 2F. Adapted from Clinical Guide for Scleral Lens Success (https://www.scleralsuccess.com) with original copyright holder's permission.
Figure┬Ā4.
Images of an ideal edge lift from (A) slit-lamp examination and (B) anterior segment optical coherence tomography. Adapted from Clinical Guide for Scleral Lens Success (https://www.scleralsuccess.com) with original copyright holder's permission.
REFERENCES
1) Schornack MM, Pyle J, Patel SV. Scleral lenses in the management of ocular surface disease. Ophthalmology 2014;121:1398-405.


3) Consejo A, Wu R, Abass A. Anterior scleral regional variation between Asian and Caucasian populations. J Clin Med 2020;9:3419.



5) Alipour F, Behrouz MJ, Samet B. Mini-scleral lenses in the visual rehabilitation of patients after penetrating keratoplasty and deep lamellar anterior keratoplasty. Cont Lens Anterior Eye 2015;38:54-8.


6) Kreps EO, Pesudovs K, Claerhout I, Koppen C. Mini-scleral lenses improve vision-related quality of life in keratoconus. Cornea 2021;40:859-64.


7) Chu HS, Wang IJ, Tseng GA, Chen WL, Hou YC, Hu FR. Miniscleral lenses for correction of refractive errors after radial keratotomy. Eye Contact Lens 2018;44 Suppl 2:S164-8.


8) Hau SC, Ehrlich DP. Contact lens fitting following unsuccessful refractive surgery. Ophthalmic Physiol Opt 2003;23:329-40.


9) Barnett M, Lien V, Li JY, Durbin-Johnson B, Mannis MJ. Use of scleral lenses and miniscleral lenses after penetrating keratoplasty. Eye Contact Lens 2016;42:185-9.


10) Rathi VM, Taneja M, Dumpati S, Mandathara PS, Sangwan VS. Role of scleral contact lenses in management of coexisting keratoconus and Stevens-Johnson syndrome. Cornea 2017;36:1267-9.





 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print